La demenza
Nei precedenti articoli ho introdotto il tema dell’invecchiamento e del decadimento cognitivo, oggi finalmente entriamo nel vivo del discorso parlando della demenza.
E’ un termine che deriva dal latino “de-mentia”, cioè “senza mente” da qui il suo significato di perdita, prevalentemente cognitiva, globale, irreversibile e cronica. La demenza si configura come una sindrome neurodegenerativa acquisita, legata ad un invecchiamento patologico.
QUALCHE DATO
- Nel mondo si contano circa 50 milioni di persone affette da demenza, una cifra destinata quasi a raddoppiare ogni 20 anni.
- In Italia si stimano oltre un milione di pazienti con demenza, di cui il 60% dei casi è di demenza di Alzheimer.
- Sono coinvolte, direttamente e indirettamente, nell’assistenza circa 3 milioni di persone. I caregivers familiari sono spesso le vittime secondarie e invisibili di questa malattia.
- La demenza è la quinta principale causa di morte a livello globale, dietro a cardiopatie ischemiche, broncopneumopatia cronica ostruttiva, ictus emorragico, ictus ischemico.
- L’età è il principale fattore di rischio (anche se esistono casi presenili, prima dei 65 anni), oltre al genere femminile (raddoppia il rischio).
Per tali motivi l’OMS ha definito la demenza come una priorità mondiale di salute pubblica.
“Demenza” è un termine “ombrello”: una categoria diagnostica molto ampia che sottende diverse tipologie di quadri clinici che possono distinguersi per la modalità e l’eta di esordio, la sede del danno cerebrale, l’eziologia e la prognosi. La demenza di Alzheimer (AD) è uno di questi quadri clinici, ma non l’unico.
Le altre forme cliniche più diffuse, sono:
- la demenza vascolare,
- la demenza fronto-temporale,
- la demenza ai corpi di Lewy.
Se può essere interessante le prenderemo in considerazione in maniera più dettagliata in un prossimo articolo.
LA SIG.ra AUGUSTA D.
Il primo caso di Alzheimer nella storia fu descritto agli inizi del 1900 da Alois Alzheimer (da cui deriva il nome della malattia), la signora Augusta D.: da subito fu un caso singolare, in quanto presentava disorientamento, allucinazioni, perdita di memoria e, soprattutto vistose ossessioni di gelosia verso il marito, divenne successivamente anche violenta e nel corso di pochi anni perse progressivamente le facoltà cognitive. Solo dopo la sua morte, dall’autopsia, emerse atrofia della corteccia cerebrale, caratteristica della demenza.
Da quei giorni ad oggi la ricerca ha fatto dei progressi vistosi nella descrizione di questa patologia, ma ancora molto rimane da studiare.
I criteri diagnostici
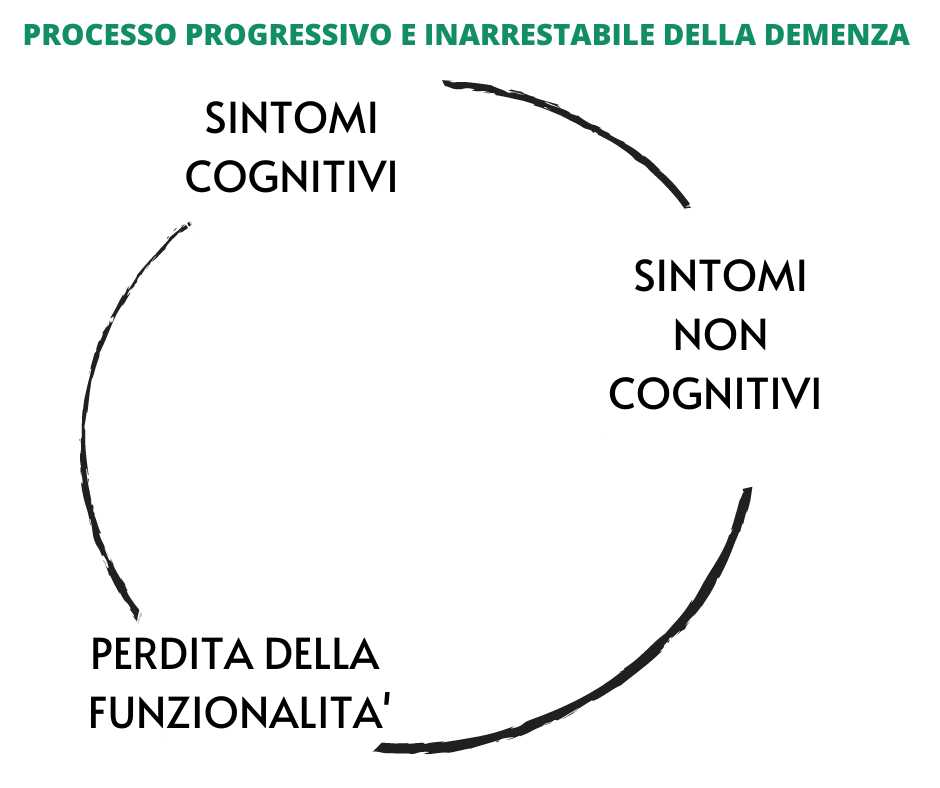
La demenza comporta uno sviluppo di deficit cognitivi multipli: solitamente un deficit di memoria che si associa ad un deficit di linguaggio, ad un deficit di prassia (ovvero di movimenti finalizzati), ad un deficit di riconoscimento/identificazione degli oggetti e ad un deficit di orientamento. Successivamente possono comparire difficoltà nel pianificare, nell’organizzare e nell’astrarre (le cosiddette funzioni esecutive).
A questi sintomi cognitivi sono spesso associati a sintomi non cognitivi, i disturbi psico-comportamentali: ad esempio aggressività, agitazione psico-motoria, apatia, deliri, ansia e depressione. Tali sintomi sono spesso i più difficili da gestire per il caregivers.
Con il passare degli anni questi deficit interferiscono con le normali attività quotidiane e comportano la progressiva perdita dell’autonomia della persona, la quale non sarà più in grado di svolgere le attività di base e di vita quotidiana (ad es. assumere farmaci correttamente, preparare dei pasti, mantenere la casa pulita, lavarsi etc).
È importante sapere che questa malattia ha spesso un esordio subdolo, difficile da riconoscere (e per questo molto spesso sottovalutato), e un decorso cronico, progressivo, peggiorativo e purtroppo inarrestabile. Questo processo è altamente variabile da persona a persona ed è bene conoscere tramite un esame neuropsicologico in che stadio di malattia è l’anziano per poter intervenire in maniera adeguata sulla malattia.
Tale variabilità è anche data da diversi fatto che bisogna prendere in considerazione di volta in volta: la storia personale, le patologie, i farmaci in uso, la personalità pre-morbosa, le abitudini di vita e la rete familiare e sociale.
Solitamente si distinguono tre fasi delle demenza (mediamente dai 7 ai 12 anni di durata), successive all’MCI, in base al gradi di compromissione cognitivo-comportamentale e all’autonomia residua della persona: lieve, moderata e severa.
IL CERVELLO
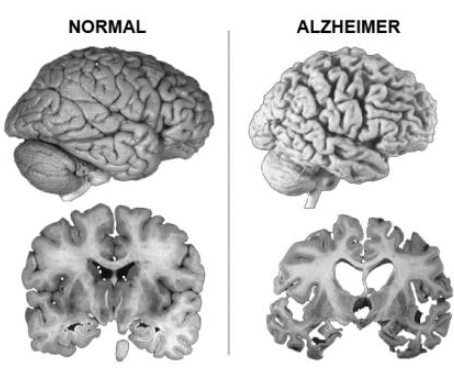
Un aspetto fondamentale che ci permette di fare diagnosi di demenza è la compromissione della struttura e del funzionamento cerebrale. A livello macroscopico, rilevabile tramite esami neuroradiologici, emerge atrofia della corteccia cerebrale: un minor numero di neuroni e un minor numero di connessioni, per cui determinate aree “non funzionano” più bene, come prima.
Sono davvero tanti gli aspetti che si potrebbero approfondire in un tema così ampio e importante come la demenza. Per ora vi lascio con questa “fotografia” della malattia, spero di essere stata chiara e utile. Al prossimo articolo!
Lascia un Commento
Vuoi partecipare alla discussione?Sentitevi liberi di contribuire!

 Dott.ssa Greta Meraviglia
Dott.ssa Greta Meraviglia


Grazie, dottoressa come sempre un articolo esaustivo.